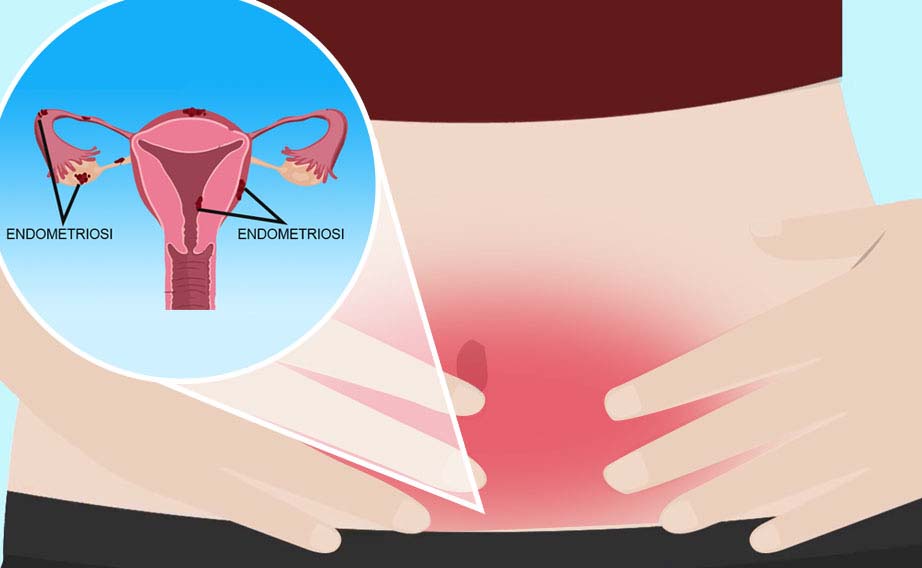
L'endometriosi è generalmente limitata alle superfici peritoneali o sierose degli organi pelvici, comunemente le ovaie, i legamenti larghi dell'utero, il cavo di Douglas e i legamenti uterosacrali. Localizzazioni meno frequenti interessano le tube di Falloppio, la superficie sierosa dell'intestino, tenue o crasso, gli ureteri, la vescica, la vagina, la cervice uterina, le cicatrici chirurgiche, e, più raramente, il polmone, le pleure e il pericardio.
Il sanguinamento dagli impianti peritoneali è responsabile dell'inizio del processo infiammatorio sterile, seguito dalla deposizione di fibrina, dalla formazione di aderenze e infine dalla cicatrizzazione che causa la distorsione delle superfici peritoneali degli organi, portando dolore e distorsione dell'anatomia pelvica.
La prevalenza riportata varia ma è di circa
- 6-10% in tutte le donne
- 25-50% nelle donne sterili
- 75-80% nelle donne con dolore pelvico cronico
L'età media alla diagnosi è di 27 anni, ma l'endometriosi si verifica anche tra le adolescenti.
Eziologia e fisiopatologia dell’endometriosi
L'ipotesi più diffusamente accettata per la fisiopatologia dell'endometriosi è che alcune cellule endometriali migrino dalla cavità uterina durante le mestruazioni e successivamente si impiantino in sedi ectopiche. Il flusso retrogrado di tessuto mestruale attraverso le tube di Falloppio è frequente e potrebbe trasportare le cellule endometriali nella cavità addominale; i sistemi linfatico o circolatorio possono trasportare le cellule endometriali in sedi lontane (p. es., la cavità pleurica). Un'altra ipotesi è la metaplasia celomatica: l'epitelio celomatico si trasforma in ghiandole simil-endometriali.
Istologicamente, gli impianti endometriosici sono costituiti da ghiandole e da stroma, istologicamente identici all'endometrio intrauterino. Questi tessuti contengono recettori per gli estrogeni e il progesterone, pertanto solitamente crescono, si differenziano e sanguinano in risposta alle variazioni dei livelli ormonali durante il ciclo mestruale; inoltre, alcuni impianti endometriotici possono anche produrre estrogeni e prostaglandine. Gli impianti possono autosostenersi e crescere oppure regredire. Quest'ultima ipotesi può verificarsi durante la gravidanza (probabilmente a causa degli elevati livelli di progesterone). Infine, gli impianti causano infiammazione, aumento del numero di macrofagi attivati e la produzione di citochine proinfiammatorie.
L'aumentata incidenza di endometriosi nelle donne con parenti di 1° grado affetti da endometriosi e in grandi studi sui gemelli suggerisce l'ereditarietà come fattore causale. Nelle pazienti con endometriosi grave e con un'anatomia pelvica alterata, il tasso di infertilità è alto, possibilmente perché l'anatomia distorta e l'infiammazione interferiscono con i meccanismi di raccolta dell'ovulo, di fecondazione dell'ovocita e di trasporto tubarico. Anche alcune pazienti con endometriosi di minima entità e una normale anatomia pelvica sono infertili; le ragioni di un'alterata fertilità non sono ancora chiare, ma possono includere:
- Aumentata incidenza della sindrome del follicolo ovarico luteinizzato non scoppiato (ovocita intrappolato)
- Aumento della produzione peritoneale di prostaglandine o dell'attività dei macrofagi peritoneali che possono interferire con la fecondazione, la funzione spermatica ed ovocitaria
- Endometrio non recettivo (a causa di un difetto della fase luteinica o altre anomalie)
I potenziali fattori di rischio per l'endometriosi sono
- Storia familiare in parenti di primo grado di endometriosi
- Gravidanza ritardata o nulliparità
- Menarca precoce
- Menopausa tardiva
- Cicli mestruali abbreviati (< 27 giorni) con mestruazioni abbondanti e prolungate (> 8 giorni)
- Difetti del dotto di Müller (p. es., residuo di corno uterino non comunicante, ipoplasia cervicale con ostruzione del tratto di efflusso uterino)
- Esposizione al dietilstilbestrolo nell'utero
Potenziali fattori di protezione sembrano essere
- Nascite multiple
- Allattamento prolungato
- Menarca tardivo
- Uso a lungo termine di contraccettivi orali a basso dosaggio (continui o ciclici)
- Esercizio fisico regolare (specialmente se iniziato prima dei 15 anni, se eseguito per > 4 h/settimana o entrambi)
Sintomatologia dell’endometriosi
La classica triade di sintomi è dismenorrea, dispareunia e infertilità. Il dolore pelvico ad andamento ciclico, in particolare precedente o durante le mestruazioni (dismenorrea) e durante il rapporto sessuale (dispareunia), è tipico e può essere ingravescente e cronico (durata > 6 mesi). Sono anche tipici il riscontro di masse annessiali o l'infertilità. La cistite interstiziale si presenta con dolore sovrapubico o pelvico, pollachiuria e incontinenza da urgenza. Il sanguinamento intermestruale è possibile.
Alcune donne con endometriosi estesa sono asintomatiche; altre con malattia di minima entità lamentano dolore invalidante. La dismenorrea è un importante sintomo ai fini della diagnosi, soprattutto se inizia dopo molti anni di mestruazioni relativamente indolori. I sintomi spesso diminuiscono o si risolvono durante la gravidanza. L'endometriosi tende a diventare inattiva dopo la menopausa perché i livelli di estrogeni e di progesterone diminuiscono.
I sintomi possono variare molto a seconda della localizzazione degli impianti.
- Ovaie: formazione di un endometrioma (una massa ovarica cistica da 2 a 10 cm), che occasionalmente si rompe o sanguina, causando un dolore addominale acuto e segni di irritazione peritoneale
- Strutture annessiali: formazione di aderenze annessiali, che formano una massa o dolore pelvici
- Vescica: disuria, ematuria, dolore sovrapubico o pelvico (in particolare durante la minzione), pollachiuria, incontinenza da urgenza o una combinazione di entrambi
- Intestino crasso: dolore durante la defecazione, meteorismo addominale, diarrea o costipazione, o rettorragia durante le mestruazioni
- Strutture extrapelviche: dolore addominale diffuso (a volte)
L'esame obiettivo della pelvi può risultare normale oppure i reperti possono comprendere utero retroverso e fisso, ovaie ingrandite o dolenti, masse ovariche fisse, setto rettovaginale ispessito, indurimento del cavo di Douglas, nodularità del legamento uterosacrale e/o masse annessiali. Raramente si possono osservare lesioni sulla vulva o sulla cervice o nella vagina, sull'ombelico o nella sede di cicatrici chirurgiche.
Diagnosi dell’endometriosi
- Visione diretta, di solito durante la laparoscopia pelvica
- Talvolta biopsia
La diagnosi di endometriosi si sospetta sulla base della sintomatologia tipica. È frequente la diagnosi errata come malattia infiammatoria pelvica, infezione delle vie urinarie o sindrome dell'intestino irritabile. Le colture cervicali e/o urinarie negative devono suggerire la possibilità di endometriosi. Ma la diagnosi di endometriosi deve essere confermata con la visione diretta, generalmente tramite laparoscopia pelvica ma a volte con laparotomia, esplorazione vaginale, retto-sigmoidoscopia o con una cistoscopia. La biopsia non è necessaria, ma i risultati confermano la diagnosi.
L'aspetto macroscopico (p. es., chiaro, rosso, azzurro, bruno, nero) e le dimensioni degli impianti variano durante il ciclo mestruale. Tuttavia, in genere, le lesioni precoci sono chiare o rosse (emorragiche). Quando il sangue nelle lesioni si ossida, diventano viola, poi marroni; esse si trasformano in macchie brune bluastre o violacee > 5 mm e assomigliano alle ustioni da polvere.
Microscopicamente, le ghiandole e lo stroma endometriale di solito sono presenti. Gli elementi stromali in assenza di elementi ghiandolari indicano una variante rara dell'endometriosi chiamata endometriosi stromale.
I test di imaging non rilevano in modo affidabile l'endometriosi; tuttavia, questi test a volte mostrano l'estensione dell'endometriosi e quindi possono essere utilizzati dopo la diagnosi per monitorare il disturbo e la risposta al trattamento. Un'ecografia che mostri una cisti ovarica compatibile con un endometrioma è altamente indicativa della diagnosi. La presenza e le dimensioni degli endometriomi ovarici fanno parte del sistema di stadiazione per l'endometriosi (stadio III: piccoli endometriomi; stadio IV: grandi endometriomi), e una diminuzione delle dimensioni dell'endometrioma può mostrare una risposta al trattamento.
Poiché il tessuto endometriale ha delle caratteristiche specifiche alla RM, la RM sta diventando sempre più utile per valutare i pazienti che possono avere endometriosi. La RM pesata in T1 e T2 può rilevare alcune lesioni endometriosiche nella pelvi, in particolare le lesioni più grandi. Un'emorragia nelle tube di Falloppio o in una cisti ovarica senza aumento del flusso ematico suggerisce un'endometriosi. Molteplici ampie aree di endometriosi localizzate nel cul de sac indicano un'endometriosi grave (IV stadio).
Nessun test di laboratorio contribuisce alla diagnosi di endometriosi.
Trattamento dell’endometriosi
- Farmaci antinfiammatori non steroidei per il disagio
- Contraccettivi estro-progestinici
- Farmaci per sopprimere la funzione ovarica
- Resezione chirurgica conservativa o ablazione del tessuto endometriosico, con o senza trattamento medico
- Isterectomia addominale totale con o senza salpingo-ooforectomia bilaterale se la malattia è grave e la paziente ha esaurito il suo desiderio riproduttivo
Il trattamento medico sintomatico inizia con analgesici (di solito i FANS) e contraccettivi ormonali.
I farmaci e la chirurgia conservativa sono usati principalmente per controllare i sintomi. Nella maggior parte delle pazienti, l'endometriosi recidiva entro 6 mesi-1 anno dopo che i farmaci sono stati interrotti, a meno che la funzione ovarica non venga definitivamente e completamente eliminata. L'endometriosi può anche ripresentarsi dopo la chirurgia conservativa.
Il trattamento chirurgico conservativo dell'endometriosi è l'escissione o l'ablazione degli impianti endometriosici e la rimozione delle aderenze pelviche durante la laparoscopia. Un trattamento più definitivo deve essere individualizzato in base all'età della paziente, alla sintomatologia, al desiderio di preservare la fertilità e all'estensione della patologia.
L'isterectomia addominale totale con o senza salpingo-ooforectomia bilaterale è considerata un trattamento definitivo dell'endometriosi. Aiuta a prevenire le complicanze, a modificare il decorso della malattia e ad alleviare i sintomi; tuttavia, l'endometriosi può recidivare.
Terapia farmacologica
I farmaci che sopprimono la funzione ovarica inibiscono la crescita e l'attività degli impianti endometriosici. I seguenti sono le più usate:
- Contraccettivi (estrogeno-progestinici) in associazione continua
I seguenti farmaci vengono solitamente utilizzati solo quando le donne non possono assumere contraccettivi orali combinati o quando il trattamento con i contraccettivi orali combinati è inefficace:
- Progestinici
- Agonisti e antagonisti dell'ormone di rilascio delle gonadotropine (gonadotropin-releasing hormone, GnRH)
- Danazolo
Gli agonisti del GnRH aumentano inizialmente la secrezione ipotalamica di GnRH, ma poi il loro uso continuato riduce temporaneamente il rilascio ipofisario di ormone follicolo-stimolante (FSH), con conseguente diminuzione della produzione di estrogeni da parte delle ovaie; tuttavia, il trattamento è limitato a ≤ 6 mesi perché l'uso a lungo termine può causare perdita ossea. Se il trattamento dura > 4-6 mesi, si può utilizzare contemporaneamente un progestinico o un bifosfonato per ridurre al minimo la demineralizzazione ossea. Se l'endometriosi si ripresenta, le donne possono dover essere trattate di nuovo.
L'antagonista del GnRH elagolix riduce direttamente la secrezione di GnRH e quindi sopprime il rilascio ipofisario di FSH e la produzione di estrogeni da parte delle ovaie. È disponibile in 2 diverse dosi; la dose più alta è disponibile per trattare la dispareunia così come altri sintomi di endometriosi. L'uso a lungo termine può causare perdita ossea. Se il trattamento dura > 6 mesi, si può utilizzare un progestinico contemporaneamente una terapia (terapia add-back) per ridurre al minimo la demineralizzazione ossea.
L'antagonista dell'ormone di rilascio delle gonadotropine relugolix in combinazione con l'estradiolo 1 mg e il noretindrone 0,5 mg è in fase di studio clinico per l'uso come trattamento primario per l'endometriosi; questa combinazione minimizza le vampate di calore e la perdita ossea; l'uso è limitato a 24 mesi perché la possibile perdita ossea continua può essere irreversibile.
Il danazolo, un androgeno sintetico e un antigonadotropo, inibisce l'ovulazione. Tuttavia, i suoi effetti avversi di tipo pro-androgenico limitano il suo utilizzo.
I contraccettivi orali combinati somministrati ciclicamente o in modo continuo, somministrati dopo il trattamento con danazolo o con gli agonisti dell'ormone di rilascio delle gonadotropine (gonadotropin-releasing hormone, GnRH), possono rallentare la progressione della malattia e sono indicati per le donne che intendono mantenere la fertilità.
Il trattamento farmacologico non cambia i tassi di fertilità in donne con endometriosi minima o lieve.
Chirurgia
La maggior parte della donne con endometriosi moderata o grave viene trattata più efficacemente con l'asportazione o l'escissione di quanti più impianti possibili ricostruendo l'anatomia pelvica e preservando la fertilità per quanto possibile. Gli impianti endometriosici superficiali possono essere ablati. Gli impianti profondi ed estesi devono essere asportati.
Indicazioni specifiche per la chirurgia laparoscopica comprendono
- Dolore pelvico da moderato a grave che non risponde ai farmaci
- Presenza di endometriomi
- Tenaci aderenze pelviche
- Ostruzione delle tube di Falloppio
- Un desiderio di mantenere la fertilità
- Dolore durante il rapporto
Le lesioni di solito sono rimosse tramite laparoscopia; le lesioni peritoneali o ovariche possono talvolta essere elettrocauterizzate, asportate oppure, meno comunemente, vaporizzate con il laser. Gli endometriomi devono essere rimossi perché la rimozione previene la recidiva delle lesioni più efficacemente rispetto al loro drenaggio. Dopo questo trattamento, i tassi di fertilità sono inversamente proporzionali allo stadio dell'endometriosi. Se la resezione risultasse incompleta, a volte si somministrano agonisti dell'ormone di rilascio delle gonadotropine (gonadotropin-releasing hormone, GnRH) durante il periodo peri-operatorio, ma non è chiaro se questa tattica aumenti i tassi di fertilità. La resezione laparoscopica dei legamenti uterosacrali, mediante elettrocauterizzazione o laser, può ridurre il dolore ciclico.
L'endometriosi rettovaginale, la forma più grave della malattia, può essere trattata con i soliti trattamenti per l'endometriosi; tuttavia, può essere necessaria una resezione o un intervento colonscopico per prevenire l'ostruzione del colon.
L'isterectomia con o senza conservazione delle ovaie deve essere riservata alle pazienti che presentano dolore pelvico da moderato a grave, che non desiderano prole, e che preferiscono una procedura definitiva. L'isterectomia viene eseguita per rimuovere aderenze o impianti della sierosa uterina o del cavo di Douglas.
Se una donna di età < 50 anni richiede l'isterectomia con salpingo-ooforectomia bilaterale, è necessario considerare la terapia sostitutiva con estrogeni (p. es., per prevenire i sintomi menopausali). Inoltre, la concomitante terapia progestinica continua (p. es., medrossiprogesterone acetato 2,5 mg per via orale 1 volta/die) è spesso raccomandata perché se gli estrogeni sono somministrati in monoterapia, il tessuto endometriosico residuo può crescere, con conseguente recidiva. Se i sintomi persistono dopo salpingo-ooforectomia in donne di > 50 anni, può essere somministrata monoterapia progestinica in continuo (noretindrone acetato 2,5-5 mg, medrossiprogesterone acetato 5 mg 1 volta/die, progesterone micronizzato 100 a 200 mg per via orale al momento di coricarsi).

I commenti degli utenti:
Non sono presenti commenti di altri utenti